Osteoporosis
¿Qué es la osteoporosis?
La osteoporosis, o tejido óseo poroso, es una enfermedad en la que hay pérdida de masa ósea y destrucción del tejido óseo. Este proceso causa el debilitamiento de los huesos y los hace más propensos a quebrarse. Los huesos más frecuentemente afectados son las caderas, la columna vertebral y las muñecas.

¿Quiénes se ven afectados por la osteoporosis?
La osteoporosis afecta a más de 10 millones de norteamericanos, siendo las mujeres cuatro veces más propensas que los hombres a desarrollar la enfermedad. Otros 34 millones de los americanos mayores de 50 años tienen disminución de la masa ósea y como resultado tienen mayor riesgo de padecer osteoporosis. La deficiencia de estrógenos es una de las principales causas de pérdida de masa ósea en las mujeres durante y después de la menopausia. Las mujeres pueden perder hasta el 20 por ciento de su masa ósea en los cinco o siete años posteriores a la menopausia.
Otros factores de riesgo para la osteoporosis
Aunque no se conoce la causa precisa de la osteoporosis, existen muchos factores que contribuyen a su aparición, incluyendo los siguientes:
-
Envejecimiento. Los huesos pierden densidad y se debilitan con la edad.
-
Raza. Las mujeres caucásicas (de raza blanca) y asiáticas presentan mayor riesgo aunque la enfermedad puede afectar a todas las razas.
-
Peso. La obesidad está relacionada con una mayor masa ósea, por consiguiente, las personas de bajo peso y menor masa muscular presentan mayor riesgo de contraer la enfermedad.
-
Factores relacionados con el estilo de vida. Los siguientes factores relacionados con el estilo de vida pueden aumentar las posibilidades de que una persona contraiga osteoporosis:
-
Ciertos medicamentos.
-
Antecedentes familiares de enfermedades óseas.
En 2006, la North American Menopause Society (Sociedad Norteamericana de Menopausia, NAMS por sus siglas en inglés) revisó y actualizó sus pautas para el diagnóstico, prevención y tratamiento de la osteoporosis posmenopáusica. Entre sus recomendaciones actualizadas, la NAMS sugiere que las mujeres deben revisar regularmente el ejercicio en su estilo de vida con sus médicos, y se debe fomentar aquellas prácticas que ayuden a reducir el riesgo de sufrir osteoporosis. Además, la NAMS recomienda que la mujer debe evaluar el riesgo de caídas por lo menos una vez al año después de la menopausia. Una recomendación adicional es que el peso y la altura de la mujer se deben medir todos los años, y que se debe hacer evaluar por cifosis y dolor de espalda.
¿Cuáles son los síntomas de la osteoporosis?
La osteoporosis a menudo es denominada la "enfermedad silenciosa" porque las personas con esta enfermedad pueden no presentar síntomas. Algunas pueden tener dolor en los huesos y en los músculos, en especial en la espalda. Algunas veces, una vértebra que colapsa puede causar dolor intenso, diminución de la estatura, o deformidad en la columna vertebral.
Los síntomas de la osteoporosis pueden asemejarse a los de otros desórdenes o problemas médicos. Siempre busque el diagnóstico de su médico.
Cómo se diagnostica la osteoporosis
Además del examen y la historia médica completa, los procedimientos para diagnosticar la osteoporosis pueden incluir los siguientes:
-
Historia médica familiar.
-
Rayos X (esqueléticos). Examen de diagnóstico que utiliza rayos invisibles de energía electromagnética para producir imágenes de los tejidos internos, los huesos y los órganos en una placa.
-
Examen de densidad ósea (también llamado densitometría ósea). Medición de la masa ósea en relación con su volumen para determinar las probabilidades de desarrollar osteoporosis.
-
Exámenes de sangre (para medir los niveles de calcio y de potasio en la sangre).
-
Puntuación FRAX. Una puntuación dada a estimar el riesgo de una fractura dentro de 10 años. La puntuación utiliza los resultados de una prueba de densitometría ósea, así como otros factores individuales.
Los efectos de la enfermedad se pueden controlar mejor con un diagnóstico y tratamiento temprano.
Más sobre la densitometría ósea
 |
| Haga clic en la imagen para agrandar |
El principal objetivo de la prueba de densitometría ósea es identificar a las personas con osteoporosis y osteopenia (disminución en la masa ósea) para poder implementar la terapia y los tratamientos médicos apropiados. Los tratamientos tempranos ayudan a prevenir futuras fracturas de huesos. También se puede recomendar a las personas que ya se han fracturado y se considera que tienen probabilidades de sufrir osteoporosis.
La prueba de densitometría ósea determina la densidad mineral del hueso (BMD, por sus siglas en inglés). Su BMD se compara con dos estándares - adultos jóvenes saludables (su puntaje T) y por grupo de edad (su puntaje Z).
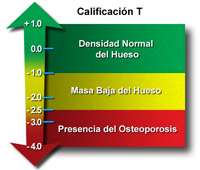
Primero, el resultado de su BMD se compara con los resultados de los BMD de adultos saludables de entre 25 y 35 años de edad de su mismo sexo y origen étnico. La desviación estándar (SD, por sus siglas en inglés) es la diferencia entre su BMD y la de adultos jóvenes saludables. Este resultado es su puntaje T. Los puntajes T positivos indican que el hueso es más fuerte que lo normal; los puntajes T negativos indican que el hueso es más débil que lo normal.
De acuerdo a la World Health Organization (Organización Mundial de la Salud), la osteoporosis se define sobre la base de los siguiente niveles de densidad ósea:
-
Un puntaje T dentro de 1 SD (+1 o -1) de la media adulta indica densidad ósea normal.
-
Un puntaje T de 1 a 2.5 SD debajo de la media de adultos jóvenes (-1 a - 2.5 SD) indica un bajo nivel de masa ósea.
-
Un puntaje T de 2.5 SD o más por debajo de la media de adultos jóvenes (> - 2.5 SD) indica la presencia de osteoporosis.
En general, el riesgo de fractura de hueso se duplica con cada SD por debajo de lo normal. Por esto, una persona con un BMD de 1 SD por debajo de los normal (puntaje T de -1) tiene el doble de probabilidades de fracturarse un hueso que una persona con un BMD normal. Una persona con un puntaje T de -2 tiene 4 veces más probabilidades de fracturarse un hueso que una persona con un BMD normal. Cuando se conoce esta información, las personas con alto riesgo de fracturas se pueden tratar, con la meta de evitar futuras fracturas.
Segundo, su BMD se compara con un estándar por grupo de edad. Este es su puntaje Z. Los puntajes Z se calculan de la misma forma, pero las comparaciones se realizan con alguien de su misma edad, sexo, origen étnico, estatura y peso.
Tratamiento de la osteoporosis
El tratamiento específico de la osteoporosis será determinado por su médico basándose en lo siguiente:
-
Su edad, su estado general de salud y sus antecedentes médicos.
-
La gravedad de la enfermedad.
-
Su tolerancia a ciertos medicamentos, procedimientos o terapias.
-
Sus expectativas para la evolución de la enfermedad.
-
Su opinión o preferencia.
Los objetivos del tratamiento de la osteoporosis son reducir el dolor, evitar las fracturas y reducir al mínimo la pérdida ósea. Algunos de los métodos empleados para tratar la osteoporosis sirven también para evitar su desarrollo, incluyendo los siguientes:
-
Mantener un peso corporal adecuado.
-
Aumentar las caminatas y otros ejercicios con peso.
-
Reducir al mínimo el consumo de cafeína y de alcohol.
-
Dejar de fumar.
-
Mantener un consumo adecuado de calcio mediante la dieta alimenticia y suplementos. La vitamina D también es necesaria debido a que favorece la absorción del calcio.
-
Prevenir las caídas en los ancianos para evitar fracturas (es decir, instalar pasamanos u otros aparatos en baños, duchas, etc.).
-
Consulte con su médico sobre un régimen de medicación.
La Administración de los Alimentos y las Drogas de Estados Unidos (US Food and Drug Administration, FDA) aprobó los siguientes medicamentos para mantener la salud de los huesos en las mujeres que ya pasaron por la menopausia y que tienen osteoporosis:
-
Terapia de Reemplazo del Estrógeno (su sigla en inglés es ERT) o Terapia de Reemplazo de Hormonas (su sigla en inglés es HRT). Se ha comprobado que la ERT reduce la pérdida ósea, aumenta la densidad ósea y disminuye el riesgo de fracturas de cadera y columna e. mujeres posmenopáusicas. Sin embargo, una mujer que piense en iniciar una ERT debe consultarlo con su médico, ya que un estudio reciente realizado por el Instituto Nacional del Corazón, el Pulmón y la Sangre (National Heart, Lung, and Blood Institute) de los Institutos Nacionales de Salud (National Institutes of Health, NIH) observó riesgos de salud asociados con esta terapia..
-
Alendronate sodium (Fosamax). Este medicamento, parte del un grupo de medicamentos bifosfonatos, reduce la pérdida de hueso, aumenta la densidad ósea y reduce el riesgo a las fracturas.
-
Sodio risedronato (Actonel). Este medicamento también hace parte de la familia del bifosfonato y tiene efectos parecidos al alendronate.
-
Ibandronato de sodio (Boniva). Este medicamento es un nuevo tipo de bifosfonato que se toma una vez al mes. Funciona reduciendo la velocidad de la pérdida de hueso, lo que puede incrementar la masa ósea.
-
Raloxifeno (Evista). Este medicamento proviene de un grupo nuevo de medicamentos llamados moduladores receptivos selectivos del estrógeno (selective estrogen receptor modulators, SERMs) que ayudan a prevenir la pérdida de hueso.
-
Parathyroid hormone (Fortéo) This medication is a form of parathyroid hormone, teriparatide, and is approved to treat postmenopausal women and men who are at high risk for fractures. It helps form bone.
-
Denosumab (Prolia, Xgeva). Este medicamento es un anticuerpo monoclonal administrada mediante una inyección debajo de la piel y está aprobado para las mujeres con osteoporosis con alto riesgo de fracturas.
Rehabilitación para la osteoporosis
Un programa de rehabilitación para la osteoporosis se diseña para satisfacer las necesidades de un paciente en particular, en función del tipo y gravedad de la enfermedad. La participación activa del paciente y su familia es fundamental para el éxito del programa.
El objetivo de la rehabilitación es ayudarle al paciente a regresar al nivel más alto de función e independencia posible, al tiempo que se mejora la calidad de vida general (física, emocional y social). El eje de la rehabilitación es disminuir el dolor, ayudar a evitar fracturas y minimizar futuras pérdidas de hueso.
Para poder ayudar a alcanzar estas metas, los programas de rehabilitación para la osteoporosis pueden incluir lo siguiente:
-
Programas de ejercicio y condicionamiento para aumentar el peso soportado y el acondicionamiento físico.
-
Técnicas para el manejo del dolor.
-
Asesoramiento nutricional para mejorar la ingesta de calcio y vitamina D, y disminuir la ingesta de cafeína y alcohol.
-
Uso de dispositivos de asistencia para mejorar la seguridad en el hogar.
-
Educación del paciente y su familia, especialmente en prevención de caídas.
El equipo de rehabilitación para la osteoporosis
Los programas de rehabilitación para la osteoporosis se pueden realizar tanto bajo internación como en forma ambulatoria. Muchos profesionales calificados son parte del equipo de rehabilitación para la osteoporosis, incluyendo a cualquiera o todas las siguientes especialidades: